脑血管疾病
一、脑的血供
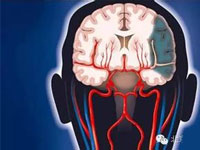
脑部的血液由颈动脉系统和椎-基底动脉系统供应。主动脉弓分出头臂干、左颈总动脉和左锁骨下动脉。头臂干再分为右颈总动脉和右锁骨下动脉。由颈总动脉发出颈内动脉,锁骨下动脉发出椎动脉。
1、颈内动脉 起自颈总动脉,经颈部向上至颅底,入颅后依次分出眼动脉、后交通动脉、 脉络膜前动脉、大脑前动脉、大脑中动脉。供应眼部及大脑半球前3/5部分即额叶、颞叶、顶叶及基底节等的血液。甘肃省临夏州人民医院神经内科马任飞
1〕大脑前动脉 供应整个额叶前端、额叶、顶叶内侧面以及额顶叶上外侧凸面一狭长区,即小腿和足部的运动和感觉皮质。其深穿支,即前内侧丘纹动脉供应尾状核头部、壳核前部、丘脑前部、苍白球外侧核、内囊前支等。故大脑前动脉皮层支阻塞时,对侧肢体的瘫痪以下肢为重。
2〕大脑中动脉 是颈内动脉的直接延续,是所有大脑动脉中最粗大的。其皮质支供应除额极和枕叶以外的整个大脑半球外侧面,包括支配面布、手和上肢的运动和感觉皮质区、视放射以及主侧大脑半球的语言皮质区。其深穿支供应内囊和基底节。故其皮层支阻塞时,引起对侧肢体瘫痪,且上肢重于下肢。深穿支阻塞后引起对侧三偏症状。其中,沿豆状核外侧上行至内囊的豆状核纹状体动脉较粗大,在动脉硬化和高血压时容易破裂而导致脑溢血,故又名出血动脉。
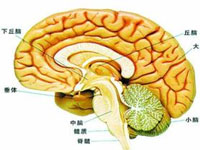
2、椎-基底动脉系统 椎动脉起自锁骨下动脉,穿第6至第1颈椎横凸孔,经枕骨大孔入颅腔。在脑桥与延髓交界处,左右椎动脉汇合成一条基底动脉,后者沿脑桥腹侧面的基底沟上行,至中脑处分为两大终支---左右大脑后动脉。椎-基底动脉在颅内依次发出小脑后下动脉、小脑前下动脉、脑桥支、内听动脉、小脑上动脉,供应小脑和脑干。
大脑后动脉 供应大脑半球后部包括枕叶距状裂视觉中枢、颞叶底部。其深穿支供应丘脑和上脑干。故大脑后动脉阻塞引起皮层盲,表现为同象偏盲,但黄斑视力保存,对光反射存在。
3、脑底动脉环(Willis环) 两侧大脑前动脉之间由前交通动脉,两侧颈内动脉与大脑后动脉之间由后交通动脉连接起来,构成脑底动脉环。对调节、平衡颈动脉与椎-基底动脉之间、大脑两半球之间的血供以及当此环某处狭窄或闭塞时形成侧支循环极为重要。
二、脑血管疾病的病因
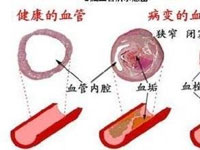
大多数是全身性血管和血液系统疾病的脑部表现,只有一小部分是脑血管的局部病损如先天畸形创伤或肿瘤所至。
1、动脉硬化:是最主要的病因。 2、动脉栓塞 3、动脉炎
4、发育异常 5、血管损伤 6、心脏病 7、血液病和血液流变学异常 8、代谢病 9、药物反应 10、肿瘤
危险因素:
1、年龄:脑卒中的发病率、患病率、死亡率均随年龄增长而增高,尤其是55~75岁更加明显。
2、家族史:家族有脑血管病史、高血压病史的患病率比对照组高。
3、高血压或低血压
4、心脏病
5、糖尿病
6、高脂血症
7、吸烟及酗酒
8、肥胖
9、饮食因素:过多食用盐、肉类和含饱和脂肪酸的动物油等。
10、其他:包括口服避孕药等。
医生可通过控制血压、血糖、血脂、心脏病及调整饮食习惯等减少脑卒中的发生。
三、分类
1990年Stroke杂志刊登的脑血管疾病分类:
(一)无症状型:包括尚无血管病性脑部或视网膜症状者。
(二)局灶脑功能紊乱
1、短暂脑缺血发作:又分颈动脉系统和椎基动脉系统。
2、脑卒中:
(1)、脑出血
(2)、蛛网膜下腔出血
(3)、AVM所致颅内出血
(4)、脑梗死:粥样硬化血栓性、心源栓塞性和腔隙性。但30%~40%的梗死病人在临床上不易分清为哪一类而被称为难分类型脑梗死。动脉粥样斑增大而使动脉管腔严重狭窄或在其上附加血栓,其次为斑块或血栓碎片形成栓塞造成梗死(动脉-动脉栓子);心源性栓塞--产生栓子的情况有房颤或房扑、近期心肌梗死、充血性心衰、瓣膜病变等;腔隙性--由小穿通动脉病损所致脑深部的微小梗死,其直径一般不超过1.5cm。
(三)、血管性痴呆
(四)、高血压脑病:舒张压常高于17.3kPa(130mmHg)。头痛、意识障碍、视乳头水肿等常较神经体征明显。
四、短暂性脑缺血发作
(一)、概念
指①颈动脉或椎-基底动脉系统一过性供血不足,导致供血区的局灶性神经功能障碍,出现相应的症状及体征。②一般在5分钟内即达高峰,一次发作常持续5~20分钟,最常不超过24小时。③但可反复发作。
(二)、发病机制
1、微栓塞学说(最主要):微栓子主要来自颅外动脉,特别是颈内动脉起始部的动脉粥样硬化斑块及其发生溃疡时附壁血栓凝块的碎屑。由于栓子很小,易经酶分解,或因栓塞远端血管缺血扩张,使栓子移向血管远端而不足为害,血供恢复,症状消失。
2、其他:血液动力学改变;颈部动脉受压;小动脉痉挛;心功能障碍等。
(三)、临床表现:
1、颈动脉系统的缺血发作:①偏侧肢体或单肢的发作性轻瘫(最常见)。②短暂的单眼失明。③失语(主侧半球)
2、椎-基底动脉系统的缺血发作:以阵发性眩晕最为常见。有时仅表现为头晕、眼花、走路不稳等含糊症状而难以诊断。若有脑干(复视、构音障碍、吞咽障碍、交叉性瘫、小脑(共济失调)症状,则诊断较明确。
(四)、诊断要点
1、起病年龄多在50岁以上,有动脉粥样硬化症;
2、突然、短暂的局灶性神经功能缺失发作,在24小时内完全恢复;
3、反复发作,临床症状较刻板;
4、间歇期无神经系统体征。
(五)鉴别诊断
应与发作性疾病鉴别
1、局限性癫痫:亦为短暂性发作性疾病。常为刺激性症状,如抽搐、发麻,症状皮质的功能区扩展。可根据既往癫痫史和脑电图改变来鉴别。
2、晕厥:亦为短暂性发作,但多有意识丧失而无局灶性神经功能缺失,发作时血压较低。
3、偏头痛:其先兆期易与偏头痛紊淆。但多起病于青春期,常有家族史。发作时常伴植物神经症状,且时间可能较长,较少表现局灶性神经功能缺失。
4、内耳眩晕症:常有眩晕、耳鸣、呕吐。除眼球震颤和共济失调外,少有其他症状和阳性体征。一般起病年龄较青,发作时间较长而超过24小时,反复发作后常有持久的听力减退。
(六)治疗:
1、抗血小板聚集药:肠溶阿司匹林、潘生丁、Ticlid等。
2、脑血管扩张剂:低分子右旋糖苷,尼莫通等。
3、钙拮抗剂:阻止钙离子内流,防止脑动脉痉挛、扩血管、维持红细胞变形能力等作用。常用的有:尼莫地平、西比灵等。
4、抗凝治疗:目前此治疗对可消除或减少短暂性脑缺血发作的次数,对防止可能发生的脑梗死,也有积极意义。如发作频繁、程度严重、症状逐渐加重,且无明显禁忌症者可及早进行抗凝治疗。
5、外科治疗:若确定是颈部动脉硬化斑块致动脉明显狭窄或闭塞,可行动脉内膜剥离-修补术、颅外-颅内血管吻合术等。
(七)预后:
1/3以后发展为脑梗塞,1/ 3继续有TIA发作,另1/ 3可自行缓解。
五、脑梗塞
这里主要讲脑血栓形成。
(一)好发部位:大脑中动脉,颈内动脉虹吸部、起始部,椎动脉及基底动脉中下段。
(二)临床表现:
追查病史,约有一小半脑梗塞病人曾有短暂脑缺血发作史,脑梗死发生后有的表现为恶化型卒中,有的在1~3周内完全恢复,称为可逆性缺血性神经功能缺失(RIND),一部分表现为稳定型卒中。
1、颈内动脉:主要表现为病变对侧肢体偏瘫或偏身感觉障碍;主侧半球常半失语。病人的两眼常凝视病灶侧。若半病灶侧单眼失明,则定位更加明确。
2、大脑中动脉:可出现病灶对侧的偏瘫、偏身感觉障碍、偏盲。若为皮层支受累,则偏瘫和偏身感觉障碍以面部及上肢为重。
3、大脑前动脉:皮层支受累,出现对侧下肢运动及感觉障碍,但由于前交通动脉的侧支循环供应,这种瘫痪亦可不发生。
4、大脑后动脉:供应大脑后半部,丘脑及上脑干,可出现对侧同向偏盲,(有黄斑回避)及一过性的黑蒙等。
5、椎-基底动脉:常出现脑干及小脑症状、体征。脑桥基底部梗塞可出现闭锁综合征,患者意识清楚,但因四肢瘫痪、双侧面瘫、球麻痹,不能进食、不能言语、不能做各种动作,只能以眼球上下运动来表达自己的意愿。
6小脑下后动脉:延髓背外侧综合征。(略)
(二)辅助检查
CT检查在24~48小时后梗塞区出现低密度灶。但CT对脑干及小脑梗塞显示不佳。有条件可做MRI检查。
(三)诊断
1、发病年龄较高。
2、常有脑动脉粥样硬化和其他器官的动脉硬化。
3、常伴有高血压、糖尿病等。
4、可能有前驱的短暂性脑缺血发作史。
5、安静休息时发病较多,常在晨间睡醒后发现症状。
6、症状常在几小时或较长时间内逐渐加重,呈恶化性卒中。
7、意识常保持清晰,有比较明显的局灶症。
8、脑脊液多正常,CT检查24~48小时后出现低密度灶。
(四)治疗
卒中急性期一般处理:
①保持安静,避免搬动。
②保持呼吸道通畅,对于意识障碍呼吸不畅者,及早气管插管、气管切开。
③严密观察病情、观察生命体征及意识情况。
④抗脑水肿:
1、低右+丹参:可降低血粘度,改善血循环。对有出血倾向或左心衰的病人应慎用。
2、控制血压:某些病人血压较高是由于脑水肿而并非高血压病,可适当用脱水剂,血压可恢复正常。若血压过高,可适当用降压药,应维持在平时或患者年龄应有的稍高水平。避免过速、过低地降压,以免影响脑血流量。
3、溶栓治疗:尿激酶、rt-PA(重组组织型纤溶酶原激活剂)。
4、降栓治疗:东菱、龙津。
5、抗凝治疗:适用于进展型脑梗塞。
6、血管扩张剂:目前认为只可用于无水肿的小梗塞,或发病3周后脑水肿已消退者。例如,尼莫通。
7、抗血小板聚集剂:略。
8、钙拮抗剂:略。
六、脑出血
脑实质内的出血称为脑出血。包括损伤性和非损伤性。这里讲非损伤性脑出血。又称原发性或自发性脑出血,是指脑内的血管病变、坏死、破裂而引起的出血,绝大多数是高血压伴发的脑小动脉病变,在血压骤升时破裂所致,称为高血压性脑出血。
(一)临床表现
1、内囊出血:大脑基底节为最常见的出血部位,由于损及内囊故称内囊出血。呈“凝视病灶”状和“三偏”症状,偏瘫、偏身感觉障碍、偏盲。
2、脑叶出血:以顶叶最多见。
3、脑桥出血:出血量大者,病情危重,常以头晕,呕吐,复视,剧烈头痛等起病,起病除意识可部分保留,但常在数分钟内进入深昏迷。先表现为“交叉性瘫”,出血侧面部瘫痪和对侧肢体瘫痪。头和双眼转向非出血侧,呈“凝视瘫肢“状。出血波及两侧时头和两眼回到正中位,出现“针尖样”瞳孔(因两侧交感纤维受损),中枢性高热(丘脑下部体温调节中枢受损),四肢瘫(双侧锥体束受损)。同时呼吸不规则,多于24~48小时内死亡。
4、小脑出血:突发眩晕、呕吐,后枕部头痛,查体有病侧肢体共济失调、眼球震颤、颅神经症状、颈抵抗等。易误诊为蛛血。凡高血压病人突然发生一侧后枕部剧痛,频繁呕吐,严重眩晕,瞳孔缩小,凝视麻痹,意识障碍逐渐加重,无明显瘫痪者必须警惕小脑出血的可能。
5、脑室出血:分原发性和继发性两种。尾状核出血破入侧脑室,小脑出血和桥脑出血可破入第四脑室。这种情况及其严重。意识往往在起病后1~2小时内陷入深度昏迷,出现四肢抽搐发作或四肢瘫痪。原发性脑室出血的症状类似蛛血。
(二)辅助检查:
首选CT检查。血肿呈高密度灶。CT可显示血肿的部位、大小、是否有脑室易位、有无破入脑室,有助于治疗。
(三)诊断:
1、年龄多在50岁以上。
2、既往多有高血压史。
3、多在情绪激动及体力活动时发生。
4、突然发病,进展迅速。
5、有局灶体征,并伴不同程度的意识障碍和颅高压症状。
6、CT示高密度灶,腰穿脑脊液压力常增高,多呈血性。(有脑疝及小脑出血者禁止做腰穿)。
(四)治疗
1、保持安静,防止继续出血。
2、控制血压:降到出血前原有水平或20/12(150/90mmHg)左右。
3、降颅压,控制脑水肿:甘露醇(注意心功能、肾功能),甘油果糖,七叶皂甙钠,肾上腺皮质激素(短期使用)。
4、止血药:PAMBA,止血敏等。对点状出血、渗血,特别是合并消化道出血时起一定的作用。
5、降温治疗:有利于脑细胞恢复和减轻脑水肿。
6、手术治疗:一般认为幕下15cm,幕上30cm。适应症:(1)小脑出血血肿>10ml,直径>3cm者,可考虑手术;血肿>20ml或有脑干受压征应紧急手术。(2)壳核出血血肿>50ml,或颅高压明显增高有可能形成脑疝者。(3)丘脑出血血肿>10ml,病情继续恶化者。脑室出血重症者可行脑室外引流。禁忌症:(1)高龄伴其它内科疾病。(2)生命体征不稳定。(3)出血部位位于内囊深处、丘脑、脑干者。至于血肿较小,生命体征稳定者,往往不需要手术。
七. 蛛血
(一)概念
是指各种原因出血血液流入蛛网膜下腔。分损伤性和非损伤形性(自发性),后者又分为原发性和继发性。继发性是指脑实质出血,穿破脑组织,血液流入脑室和蛛网膜下腔者。原发性是由于脑底部或表面的血管发生病变、破裂而使血液直接流入或主要地流入蛛网膜下腔。
(二)病因
1、颅内动脉瘤是最常见的病因。
2、动静脉畸形。
3、高血压、动脉硬化引起的动脉破裂。
4、血液病引起。
5、颅内肿瘤。
6、动脉炎。
7、抗凝治疗的并发症。
8、脑底异常血管病。等
(三)病理(好发部位)
脑动脉瘤多好发于动脉分叉部,多见于脑底动脉环的前部,特别是颈内动脉与后交通动脉、大脑前动脉与前交通动脉的分叉处最为常见。动脉瘤虽为先天性,但青年时才发展,50%的病人在40岁以后发病。
(四)临床表现
1症状:40~70岁多见,突发,多活动时发病。最常见的症状是头痛、呕吐。头痛剧烈,尤如炸裂般。半数病人可有不同程度的意识障碍,以一过性的意识不清为多,重者昏迷。有些以抽搐发作或精神症状起病。一般无局灶症,后交通动脉瘤者可出现一侧动眼神经麻痹;血管痉挛或少数破人脑实质者可出现一侧的局灶症。
2、体征:脑膜刺激症常在1~2天内出现。发病后1小时进行眼底检查可发现玻璃体下片状出血。
(五)并发症
1、再出血:突发的意识障碍加重。其中60%复发在发病第2周内。
2、血管痉挛:早期痉挛发生于起病后不久,数分钟或数小时即缓解。迟发性痉挛多发生在病后5~15天。表现为意识障碍,神经系统局灶症。
3、交通性脑积水:
(六)辅助检查
1、CT示脑沟、脑池、外侧裂中有高密度灶。
2、腰穿:脑脊液压力多增高,外观呈均一血性。镜检可见皱缩红细胞。1周后脑脊液黄变,3~4周后恢复正常。
3、DSA:可明确动脉瘤的部位。检查时间:发病3天内或1月后。
(七)治疗:
1、绝对卧床4~6周,避免便秘和情绪激动,可用缓泻剂,安定等镇静剂。
2、降颅压:甘露醇,
3、止血剂:PAMBA,止血敏等,可防止动脉瘤周围的血块溶解引起在出血。
4、抗血管痉挛:尼莫通。
5、外科治疗:目的在于根除动脉瘤,避免再出血。
6、其他:降温,抗感染,预防应急性溃疡,上消化道出血。
(八)预后
颅内动脉瘤出血急性期病死率约为30%,第2次出血病死率为30~60%,第三次几乎为100%。
一、脑的血供
脑部的血液由颈动脉系统和椎-基底动脉系统供应。主动脉弓分出头臂干、左颈总动脉和左锁骨下动脉。头臂干再分为右颈总动脉和右锁骨下动脉。由颈总动脉发出颈内动脉,锁骨下动脉发出椎动脉。
1、颈内动脉 起自颈总动脉,经颈部向上至颅底,入颅后依次分出眼动脉、后交通动脉、 脉络膜前动脉、大脑前动脉、大脑中动脉。供应眼部及大脑半球前3/5部分即额叶、颞叶、顶叶及基底节等的血液。
1〕大脑前动脉 供应整个额叶前端、额叶、顶叶内侧面以及额顶叶上外侧凸面一狭长区,即小腿和足部的运动和感觉皮质。其深穿支,即前内侧丘纹动脉供应尾状核头部、壳核前部、丘脑前部、苍白球外侧核、内囊前支等。故大脑前动脉皮层支阻塞时,对侧肢体的瘫痪以下肢为重。
2〕大脑中动脉 是颈内动脉的直接延续,是所有大脑动脉中最粗大的。其皮质支供应除额极和枕叶以外的整个大脑半球外侧面,包括支配面布、手和上肢的运动和感觉皮质区、视放射以及主侧大脑半球的语言皮质区。其深穿支供应内囊和基底节。故其皮层支阻塞时,引起对侧肢体瘫痪,且上肢重于下肢。深穿支阻塞后引起对侧三偏症状。其中,沿豆状核外侧上行至内囊的豆状核纹状体动脉较粗大,在动脉硬化和高血压时容易破裂而导致脑溢血,故又名出血动脉。
2、椎-基底动脉系统 椎动脉起自锁骨下动脉,穿第6至第1颈椎横凸孔,经枕骨大孔入颅腔。在脑桥与延髓交界处,左右椎动脉汇合成一条基底动脉,后者沿脑桥腹侧面的基底沟上行,至中脑处分为两大终支---左右大脑后动脉。椎-基底动脉在颅内依次发出小脑后下动脉、小脑前下动脉、脑桥支、内听动脉、小脑上动脉,供应小脑和脑干。
大脑后动脉 供应大脑半球后部包括枕叶距状裂视觉中枢、颞叶底部。其深穿支供应丘脑和上脑干。故大脑后动脉阻塞引起皮层盲,表现为同象偏盲,但黄斑视力保存,对光反射存在。
3、脑底动脉环(Willis环) 两侧大脑前动脉之间由前交通动脉,两侧颈内动脉与大脑后动脉之间由后交通动脉连接起来,构成脑底动脉环。对调节、平衡颈动脉与椎-基底动脉之间、大脑两半球之间的血供以及当此环某处狭窄或闭塞时形成侧支循环极为重要。
二、脑血管疾病的病因
大多数是全身性血管和血液系统疾病的脑部表现,只有一小部分是脑血管的局部病损如先天畸形创伤或肿瘤所至。
1、动脉硬化:是最主要的病因。 2、动脉栓塞 3、动脉炎
4、发育异常 5、血管损伤 6、心脏病 7、血液病和血液流变学异常 8、代谢病 9、药物反应 10、肿瘤
危险因素:
1、年龄:脑卒中的发病率、患病率、死亡率均随年龄增长而增高,尤其是55~75岁更加明显。
2、家族史:家族有脑血管病史、高血压病史的患病率比对照组高。
3、高血压或低血压
4、心脏病
5、糖尿病
6、高脂血症
7、吸烟及酗酒
8、肥胖
9、饮食因素:过多食用盐、肉类和含饱和脂肪酸的动物油等。
10、其他:包括口服避孕药等。
医生可通过控制血压、血糖、血脂、心脏病及调整饮食习惯等减少脑卒中的发生。
三、分类
1990年Stroke杂志刊登的脑血管疾病分类:
(一)无症状型:包括尚无血管病性脑部或视网膜症状者。
(二)局灶脑功能紊乱
1、短暂脑缺血发作:又分颈动脉系统和椎基动脉系统。
2、脑卒中:
(1)、脑出血
(2)、蛛网膜下腔出血
(3)、AVM所致颅内出血
(4)、脑梗死:粥样硬化血栓性、心源栓塞性和腔隙性。但30%~40%的梗死病人在临床上不易分清为哪一类而被称为难分类型脑梗死。动脉粥样斑增大而使动脉管腔严重狭窄或在其上附加血栓,其次为斑块或血栓碎片形成栓塞造成梗死(动脉-动脉栓子);心源性栓塞--产生栓子的情况有房颤或房扑、近期心肌梗死、充血性心衰、瓣膜病变等;腔隙性--由小穿通动脉病损所致脑深部的微小梗死,其直径一般不超过1.5cm。
(三)、血管性痴呆
(四)、高血压脑病:舒张压常高于17.3kPa(130mmHg)。头痛、意识障碍、视乳头水肿等常较神经体征明显。
四、短暂性脑缺血发作
(一)、概念
指①颈动脉或椎-基底动脉系统一过性供血不足,导致供血区的局灶性神经功能障碍,出现相应的症状及体征。②一般在5分钟内即达高峰,一次发作常持续5~20分钟,最常不超过24小时。③但可反复发作。
(二)、发病机制
1、微栓塞学说(最主要):微栓子主要来自颅外动脉,特别是颈内动脉起始部的动脉粥样硬化斑块及其发生溃疡时附壁血栓凝块的碎屑。由于栓子很小,易经酶分解,或因栓塞远端血管缺血扩张,使栓子移向血管远端而不足为害,血供恢复,症状消失。
2、其他:血液动力学改变;颈部动脉受压;小动脉痉挛;心功能障碍等。
(三)、临床表现:
1、颈动脉系统的缺血发作:①偏侧肢体或单肢的发作性轻瘫(最常见)。②短暂的单眼失明。③失语(主侧半球)
2、椎-基底动脉系统的缺血发作:以阵发性眩晕最为常见。有时仅表现为头晕、眼花、走路不稳等含糊症状而难以诊断。若有脑干(复视、构音障碍、吞咽障碍、交叉性瘫、小脑(共济失调)症状,则诊断较明确。
(四)、诊断要点
1、起病年龄多在50岁以上,有动脉粥样硬化症;
2、突然、短暂的局灶性神经功能缺失发作,在24小时内完全恢复;
3、反复发作,临床症状较刻板;
4、间歇期无神经系统体征。
(五)鉴别诊断
应与发作性疾病鉴别
1、局限性癫痫:亦为短暂性发作性疾病。常为刺激性症状,如抽搐、发麻,症状皮质的功能区扩展。可根据既往癫痫史和脑电图改变来鉴别。
2、晕厥:亦为短暂性发作,但多有意识丧失而无局灶性神经功能缺失,发作时血压较低。
3、偏头痛:其先兆期易与偏头痛紊淆。但多起病于青春期,常有家族史。发作时常伴植物神经症状,且时间可能较长,较少表现局灶性神经功能缺失。
4、内耳眩晕症:常有眩晕、耳鸣、呕吐。除眼球震颤和共济失调外,少有其他症状和阳性体征。一般起病年龄较青,发作时间较长而超过24小时,反复发作后常有持久的听力减退。
(六)治疗:
1、抗血小板聚集药:肠溶阿司匹林、潘生丁、Ticlid等。
2、脑血管扩张剂:低分子右旋糖苷,尼莫通等。
3、钙拮抗剂:阻止钙离子内流,防止脑动脉痉挛、扩血管、维持红细胞变形能力等作用。常用的有:尼莫地平、西比灵等。
4、抗凝治疗:目前此治疗对可消除或减少短暂性脑缺血发作的次数,对防止可能发生的脑梗死,也有积极意义。如发作频繁、程度严重、症状逐渐加重,且无明显禁忌症者可及早进行抗凝治疗。
5、外科治疗:若确定是颈部动脉硬化斑块致动脉明显狭窄或闭塞,可行动脉内膜剥离-修补术、颅外-颅内血管吻合术等。
(七)预后:
1/3以后发展为脑梗塞,1/ 3继续有TIA发作,另1/ 3可自行缓解。
五、脑梗塞
这里主要讲脑血栓形成。
(一)好发部位:大脑中动脉,颈内动脉虹吸部、起始部,椎动脉及基底动脉中下段。
(二)临床表现:
追查病史,约有一小半脑梗塞病人曾有短暂脑缺血发作史,脑梗死发生后有的表现为恶化型卒中,有的在1~3周内完全恢复,称为可逆性缺血性神经功能缺失(RIND),一部分表现为稳定型卒中。
1、颈内动脉:主要表现为病变对侧肢体偏瘫或偏身感觉障碍;主侧半球常半失语。病人的两眼常凝视病灶侧。若半病灶侧单眼失明,则定位更加明确。
2、大脑中动脉:可出现病灶对侧的偏瘫、偏身感觉障碍、偏盲。若为皮层支受累,则偏瘫和偏身感觉障碍以面部及上肢为重。
3、大脑前动脉:皮层支受累,出现对侧下肢运动及感觉障碍,但由于前交通动脉的侧支循环供应,这种瘫痪亦可不发生。
4、大脑后动脉:供应大脑后半部,丘脑及上脑干,可出现对侧同向偏盲,(有黄斑回避)及一过性的黑蒙等。
5、椎-基底动脉:常出现脑干及小脑症状、体征。脑桥基底部梗塞可出现闭锁综合征,患者意识清楚,但因四肢瘫痪、双侧面瘫、球麻痹,不能进食、不能言语、不能做各种动作,只能以眼球上下运动来表达自己的意愿。
6小脑下后动脉:延髓背外侧综合征。(略)
(二)辅助检查
CT检查在24~48小时后梗塞区出现低密度灶。但CT对脑干及小脑梗塞显示不佳。有条件可做MRI检查。
(三)诊断
1、发病年龄较高。
2、常有脑动脉粥样硬化和其他器官的动脉硬化。
3、常伴有高血压、糖尿病等。
4、可能有前驱的短暂性脑缺血发作史。
5、安静休息时发病较多,常在晨间睡醒后发现症状。
6、症状常在几小时或较长时间内逐渐加重,呈恶化性卒中。
7、意识常保持清晰,有比较明显的局灶症。
8、脑脊液多正常,CT检查24~48小时后出现低密度灶。
(四)治疗
卒中急性期一般处理:
①保持安静,避免搬动。
②保持呼吸道通畅,对于意识障碍呼吸不畅者,及早气管插管、气管切开。
③严密观察病情、观察生命体征及意识情况。
④抗脑水肿:
1、低右+丹参:可降低血粘度,改善血循环。对有出血倾向或左心衰的病人应慎用。
2、控制血压:某些病人血压较高是由于脑水肿而并非高血压病,可适当用脱水剂,血压可恢复正常。若血压过高,可适当用降压药,应维持在平时或患者年龄应有的稍高水平。避免过速、过低地降压,以免影响脑血流量。
3、溶栓治疗:尿激酶、rt-PA(重组组织型纤溶酶原激活剂)。
4、降栓治疗:东菱、龙津。
5、抗凝治疗:适用于进展型脑梗塞。
6、血管扩张剂:目前认为只可用于无水肿的小梗塞,或发病3周后脑水肿已消退者。例如,尼莫通。
7、抗血小板聚集剂:略。
8、钙拮抗剂:略。
六、脑出血
脑实质内的出血称为脑出血。包括损伤性和非损伤性。这里讲非损伤性脑出血。又称原发性或自发性脑出血,是指脑内的血管病变、坏死、破裂而引起的出血,绝大多数是高血压伴发的脑小动脉病变,在血压骤升时破裂所致,称为高血压性脑出血。
(一)临床表现
1、内囊出血:大脑基底节为最常见的出血部位,由于损及内囊故称内囊出血。呈“凝视病灶”状和“三偏”症状,偏瘫、偏身感觉障碍、偏盲。
2、脑叶出血:以顶叶最多见。
3、脑桥出血:出血量大者,病情危重,常以头晕,呕吐,复视,剧烈头痛等起病,起病除意识可部分保留,但常在数分钟内进入深昏迷。先表现为“交叉性瘫”,出血侧面部瘫痪和对侧肢体瘫痪。头和双眼转向非出血侧,呈“凝视瘫肢“状。出血波及两侧时头和两眼回到正中位,出现“针尖样”瞳孔(因两侧交感纤维受损),中枢性高热(丘脑下部体温调节中枢受损),四肢瘫(双侧锥体束受损)。同时呼吸不规则,多于24~48小时内死亡。
4、小脑出血:突发眩晕、呕吐,后枕部头痛,查体有病侧肢体共济失调、眼球震颤、颅神经症状、颈抵抗等。易误诊为蛛血。凡高血压病人突然发生一侧后枕部剧痛,频繁呕吐,严重眩晕,瞳孔缩小,凝视麻痹,意识障碍逐渐加重,无明显瘫痪者必须警惕小脑出血的可能。
5、脑室出血:分原发性和继发性两种。尾状核出血破入侧脑室,小脑出血和桥脑出血可破入第四脑室。这种情况及其严重。意识往往在起病后1~2小时内陷入深度昏迷,出现四肢抽搐发作或四肢瘫痪。原发性脑室出血的症状类似蛛血。
(二)辅助检查:
首选CT检查。血肿呈高密度灶。CT可显示血肿的部位、大小、是否有脑室易位、有无破入脑室,有助于治疗。
(三)诊断:
1、年龄多在50岁以上。
2、既往多有高血压史。
3、多在情绪激动及体力活动时发生。
4、突然发病,进展迅速。
5、有局灶体征,并伴不同程度的意识障碍和颅高压症状。
6、CT示高密度灶,腰穿脑脊液压力常增高,多呈血性。(有脑疝及小脑出血者禁止做腰穿)。
(四)治疗
1、保持安静,防止继续出血。
2、控制血压:降到出血前原有水平或20/12(150/90mmHg)左右。
3、降颅压,控制脑水肿:甘露醇(注意心功能、肾功能),甘油果糖,七叶皂甙钠,肾上腺皮质激素(短期使用)。
4、止血药:PAMBA,止血敏等。对点状出血、渗血,特别是合并消化道出血时起一定的作用。
5、降温治疗:有利于脑细胞恢复和减轻脑水肿。
6、手术治疗:一般认为幕下15cm,幕上30cm。适应症:(1)小脑出血血肿>10ml,直径>3cm者,可考虑手术;血肿>20ml或有脑干受压征应紧急手术。(2)壳核出血血肿>50ml,或颅高压明显增高有可能形成脑疝者。(3)丘脑出血血肿>10ml,病情继续恶化者。脑室出血重症者可行脑室外引流。禁忌症:(1)高龄伴其它内科疾病。(2)生命体征不稳定。(3)出血部位位于内囊深处、丘脑、脑干者。至于血肿较小,生命体征稳定者,往往不需要手术。
七. 蛛血
(一)概念
是指各种原因出血血液流入蛛网膜下腔。分损伤性和非损伤形性(自发性),后者又分为原发性和继发性。继发性是指脑实质出血,穿破脑组织,血液流入脑室和蛛网膜下腔者。原发性是由于脑底部或表面的血管发生病变、破裂而使血液直接流入或主要地流入蛛网膜下腔。
(二)病因
1、颅内动脉瘤是最常见的病因。
2、动静脉畸形。
3、高血压、动脉硬化引起的动脉破裂。
4、血液病引起。
5、颅内肿瘤。
6、动脉炎。
7、抗凝治疗的并发症。
8、脑底异常血管病。等
(三)病理(好发部位)
脑动脉瘤多好发于动脉分叉部,多见于脑底动脉环的前部,特别是颈内动脉与后交通动脉、大脑前动脉与前交通动脉的分叉处最为常见。动脉瘤虽为先天性,但青年时才发展,50%的病人在40岁以后发病。
(四)临床表现
1症状:40~70岁多见,突发,多活动时发病。最常见的症状是头痛、呕吐。头痛剧烈,尤如炸裂般。半数病人可有不同程度的意识障碍,以一过性的意识不清为多,重者昏迷。有些以抽搐发作或精神症状起病。一般无局灶症,后交通动脉瘤者可出现一侧动眼神经麻痹;血管痉挛或少数破人脑实质者可出现一侧的局灶症。
2、体征:脑膜刺激症常在1~2天内出现。发病后1小时进行眼底检查可发现玻璃体下片状出血。
(五)并发症
1、再出血:突发的意识障碍加重。其中60%复发在发病第2周内。
2、血管痉挛:早期痉挛发生于起病后不久,数分钟或数小时即缓解。迟发性痉挛多发生在病后5~15天。表现为意识障碍,神经系统局灶症。
3、交通性脑积水:
(六)辅助检查
1、CT示脑沟、脑池、外侧裂中有高密度灶。
2、腰穿:脑脊液压力多增高,外观呈均一血性。镜检可见皱缩红细胞。1周后脑脊液黄变,3~4周后恢复正常。
3、DSA:可明确动脉瘤的部位。检查时间:发病3天内或1月后。
(七)治疗:
1、绝对卧床4~6周,避免便秘和情绪激动,可用缓泻剂,安定等镇静剂。
2、降颅压:甘露醇,
3、止血剂:PAMBA,止血敏等,可防止动脉瘤周围的血块溶解引起在出血。
4、抗血管痉挛:尼莫通。
5、外科治疗:目的在于根除动脉瘤,避免再出血。
6、其他:降温,抗感染,预防应急性溃疡,上消化道出血。
(八)预后
颅内动脉瘤出血急性期病死率约为30%,第2次出血病死率为30~60%,第三次几乎为100%。
- 上一篇:帕金森问答三:安装脑起搏器,可能会出现哪些并发症?
- 下一篇:脑出血有什么症状和特点
相关文章
- 这些症状轻松判断是否脑出血
- 解读脑出血的症状
- 脑出血后遗症的症状是什么
- 脑出血的症状有哪些?
- 脑出血的有哪些症状
- 脑出血有什么症状
- 脑出血有什么症状
- 脑出血有什么样的早期症状
- 脑出血的临床症状
- 脑出血有哪些症状
- 脑出血所带有的症状
- 脑出血早期症状
- 热门阅读
免费提问